- Esta secção descreve as estratégias de vigilância da cólera em unidades de vigilância onde não existe um surto de cólera provável ou confirmado, para garantir a detecção precoce de um potencial surto.
- Uma unidade de vigilância corresponde ao nível administrativo mais baixo, em que são tomadas decisões para desencadear medidas de prevenção e controlo da cólera e em que os resultados da vigilância são utilizados para informar as intervenções locais de saúde pública. O nível administrativo correspondente é específico do país (por exemplo, Nível administrativo 2 ou Nível administrativo 3).
Diarreia aquosa aguda
- Uma doença em que:
- Aguda é definida como aquela que dura menos de sete dias
- quosa é definida como fezes líquidas sem sangue que podem conter muco
- Diarreia é definida como três ou mais fezes moles num período de 24 horas
Caso suspeito de cólera
- Na ausência de um surto de cólera provável ou confirmado, um caso suspeito de cólera é uma pessoa com dois anos ou mais:
- com diarreia aquosa aguda e desidratação grave;
ou - que tenha morrido por diarreia aquosa aguda, sem outra causa de morte conhecida.
- com diarreia aquosa aguda e desidratação grave;
- Os doentes com desidratação grave apresentam:
- um ou mais sinais de perigo:
- letárgico ou inconsciente
- pulso ausente ou fraco
- dificuldade respiratória
or
- um ou mais sinais de perigo:
- pelo menos, dois dos seguintes:
- olhos encovados
- não consegue beber ou bebe mal
- o beliscão na pele regressa muito lentamente
Surto suspeito de cólera
- Um surto suspeito de cólera é detetado quando:
- Dois ou mais casos suspeitos de cólera
ou -
Um caso suspeito de cólera com um resultado positivo de TDR (RDT+)
é reportado na mesma unidade de vigilância num período de sete dias.
- Dois ou mais casos suspeitos de cólera
Surto provável de cólera
- Um surto provável de cólera corresponde a uma situação em que, com base nos resultados do TDR, existe uma elevada confiança de que está a ocorrer um surto de cólera.
- A detecção de um provável surto através de TDR – sem esperar pela confirmação laboratorial – permite a rápida implementação de medidas de resposta à cólera para conter o surto, antes que se torne generalizado.
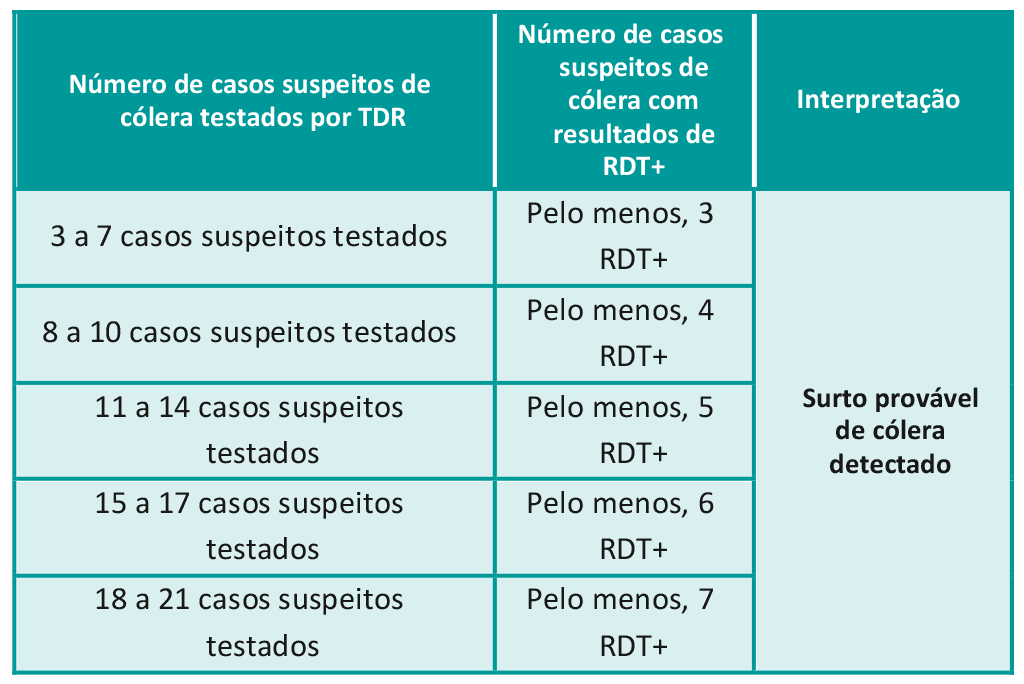
- Um surto provável de cólera é detectado quando o número de casos suspeitos de cólera com resultado positivo no teste de diagnóstico rápido (RDT+), nos últimos 14 dias, atinge ou ultrapassa um limite definido, tendo em conta o número de casos suspeitos testados (ver Tabela 1).
Tabela 1. Detecção de um surto provável de cólera com base nos resultados dos RDT+
Principais estratégias de vigilância
- Na ausência de um surto de cólera provável ou confirmado, a vigilância visa detectar, investigar e responder rapidamente a qualquer surto potencial, para conter a sua propagação..
Detecção e notificação dos casos
- São utilizados três fluxos de vigilância complementares para detetar casos de cólera: vigilância baseada em unidades de saúde, vigilância baseada na comunidade e vigilância baseada em eventos (informações não estruturadas, como rumores, conteúdos dos media ou relatórios de organizações não governamentais, membros da comunidade, etc.).
- São recolhidos dados padrão sobre todos os casos suspeitos de cólera detectados em unidades de saúde e ambientes comunitários. Consultar o Anexo 2, para obter um modelo de formulário de notificação de caso de cólera, o Anexo 3 para um modelo de lista linear de cólera e o Anexo 4 para um modelo de formulário de relatório de vigilância baseada na comunidade.
- Os dados padrão sobre casos suspeitos de cólera são comunicados às autoridades de saúde no prazo de 24 horas.
- Se não for detectado nenhum caso suspeito de cólera, a ausência de casos será reportada semanalmente (i.e., notificação zero).
Testagem
- Testar todos os casos suspeitos de cólera.
- Se existirem TDR disponíveis:
- Testar todos os casos suspeitos de cólera por TDR
e - Recolher amostras de fezes de todos os doentes RDT+ e enviá-las para um laboratório de referência, para testes confirmatórios (cultura/PCR) (ver Secção 2 – Confirmação do surto).
- Recolher amostras de fezes de todos os casos suspeitos de cólera e enviá-las para um laboratório de referência, para confirmação microbiológica (ver Secção 2 – Confirmação de surto).
- Os TDR podem ser utilizados para excluir a cólera, mas não podem ser utilizados para confirmar casos individuais de cólera. Contudo, os resultados de múltiplos TDR permitem a detecção precoce de um surto provável de cólera.
- A gestão clínica dos casos de cólera é orientada pelo grau de desidratação do doente e não requer qualquer resultado de teste.
- Testar todos os casos suspeitos de cólera por TDR
- Comunicar os resultados do TDR às autoridades de saúde e ao laboratório, caso a amostra seja para lá enviada. As autoridades de saúde necessitam dos resultados do TDR para tomar medidas e adaptar a resposta a um surto; o laboratório tem em conta os resultados do TDR no terreno, durante os seus próprios testes.
Investigação de casos
- Se for detectada um surto provável ou suspeito de cólera numa unidade de vigilância, as investigações do caso serão conduzidas no início do surto.
- As autoridades de saúde entrevistam os doentes para classificar os casos por origem geográfica da infecção (i.e., casos adquiridos localmente ou importados) e gerar hipóteses sobre potenciais exposições e fatores de risco.
- As investigações de casos centram-se nos cinco dias anteriores ao início da doença, e os resultados devem ser utilizados para orientar as investigações no terreno. Consultar o Anexo 5, para um modelo de formulário de investigação de casos de cólera.
Calendários e objetivos
- Se as investigações de casos não concluírem com certeza que todos os casos suspeitos foram importados, é iniciada rapidamente uma investigação no terreno, de preferência no prazo de 24 horas.
- A investigação no terreno é uma avaliação in loco da situação do surto, que visa identificar potenciais fontes de contaminação e contextos de transmissão, bem como fatores de risco para a disseminação.
- A investigação no terreno deve ser combinada com uma avaliação inicial das necessidades e a implementação de medidas de controlo iniciais (ver Anexo 6, para uma investigação no terreno e uma lista de verificação para a resposta inicial).
Equipa de investigação
- A investigação no terreno é conduzida por uma equipa multissectorial. O ideal é que a equipa inclua um especialista clínico com experiência na gestão de casos de doentes com cólera, um epidemiologista, um especialista em água e saneamento, um especialista em prevenção e controlo de infeções, um especialista em mobilização social, envolvimento comunitário e comunicação de riscos, e um técnico de laboratório, para apoiar e formar a equipa laboratorial local e supervisionar a recolha de fezes de casos suspeitos.
- Todos os membros da equipa de investigação devem estar cientes dos elementos a investigar e dos procedimentos para confirmar ou excluir um surto, devendo adoptar uma abordagem multidisciplinar.
- A equipa deve trabalhar rapidamente e comunicar as suas conclusões – incluindo os riscos e as necessidades avaliadas – aos decisores, o mais rapidamente possível, de forma a fornecer uma resposta rápida e focada.
- As equipas devem levar equipamento suficiente para recolher e transportar amostras de fezes, tratar quaisquer doentes presentes no local, garantir medidas básicas de prevenção e controlo de infeções (PCI) no centro de tratamento e conduzir investigações comunitárias sobre água, saneamento e higiene (WaSH). As orientações, protocolos e materiais de informação, educação e comunicação (IEC) também devem ser levados e deixados no terreno.
Atividades
- Participar na pesquisa ativa de casos (ou seja, procurar indivíduos que cumpram a definição aplicável de caso suspeito de cólera entre indivíduos em risco de exposição), explorar possíveis fontes de contaminação e identificar fatores de risco e vias de transmissão. Se possível, testar as fontes de água potável dos doentes para detetar contaminação fecal ou, se a água for declarada como clorada, testar o cloro residual livre (CRL).
- Mapear a localização de casas e fontes de água onde se descobriu que as pessoas tinham cólera, para ajudar a identificar áreas de risco, direcionar intervenções e monitorizar a propagação da doença.
- Implementar medidas de prevenção e controlo para exposições de risco suspeitas ou potenciais. Se os recursos o permitirem, um estudo de caso-controlo ou CAP pode ajudar a identificá-los. Não retardar a implementação das medidas de prevenção e controlo.
- Avaliar o risco de propagação, a magnitude e o potencial impacto do surto.
- A probabilidade de transmissão baseia-se em fatores como o acesso a água potável e a melhoria do saneamento; comportamento populacional (incluindo fontes de água utilizadas, cloragem, defecação a céu aberto, lavagem das mãos); condições geográficas, ambientais e climáticas (época de cólera esperada, padrões climáticos esperados, inundações, seca); áreas com elevada densidade populacional (bairros degradados, campos de refugiados ou deslocados internos [PID]) e áreas com elevado trânsito de pessoas ou fluxo de viajantes.
- O impacto potencial da doença baseia-se em factores como a preparação para a cólera, o acesso ao tratamento (solução de reidratação oral [SRO] e fluidos intravenosos [IV]), a capacidade dos profissionais de saúde para fazerem a gestão de casos, o material disponível, o comportamento de procura de cuidados de saúde, o estado de desnutrição e a imunidade da população, tal como determinado pela exposição anterior à cólera ou pela vacinação anterior contra a cólera.
- Identificar os recursos disponíveis (humanos e materiais) e estimar as necessidades com base na avaliação dos riscos.
- Comunicar estas estimativas rapidamente às autoridades locais e nacionais para que os recursos necessários possam ser rapidamente adquiridos e/ou fornecidos pelo governo ou parceiros.
- Calcular o material necessário, com base nas taxas de incidência cumulativas esperadas e na população (ver Anexo 7 para uma ferramenta de previsão de material a nível distrital).
- Nas comunidades rurais com baixa densidade populacional, as taxas de incidência cumulativa podem variar (0,1–2%).
- Em locais sobrelotados (como áreas urbanas e campos para deslocados internos e refugiados), as taxas de incidência cumulativa tendem a ser mais elevadas (1–5%).
- Durante as investigações no terreno, incluir uma componente de intervenção, como a distribuição de produtos de tratamento de água e SRO, e transmitir mensagens-chave para a educação para a saúde. As intervenções devem ser priorizadas para o agregado familiar e os vizinhos dos indivíduos com cólera.
Recursos adicionais :
- Public Health Surveillance for Cholera – Guidance Document 2024. Global Task Force on Cholera Control. April 2024. https://www.who.int/cholera/task_force/GTFCC-Guidance-cholerasurveillance.pdf?ua=1 https://www.gtfcc.org/wp-content/uploads/2024/04/public-health-surveillance-for-cholera-guidance-document-2024.pdf
- Global Taskforce on Cholera Control. Job Aid: Rapid Diagnostic Test (RDT) for cholera detection. Revised 2024. https://www.gtfcc.org/wp-content/uploads/2022/01/gtfcc-job-aid-rapid-diagnostic-test-for-cholera-detection-en-1.pdf
- World Health Organization – Regional Office for Africa. Technical guidelines for integrated disease surveillance and response in the WHO African Region – Booklet four. 3rd ed. 2019.https://iris.who.int/bitstream/handle/10665/312364/WHO-AF-WHE-CPI-02.2019-eng.pdf
- World Health Organization. Early warning alert and response (EWAR) in emergencies: an operational guide. 2022. https://www.who.int/publications/i/item/9789240063587





